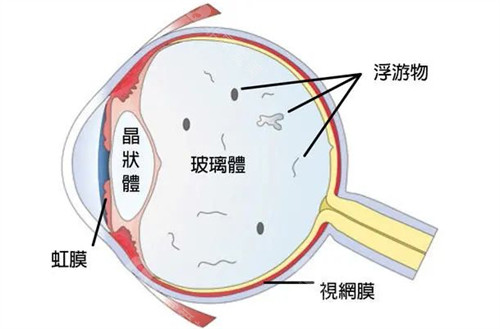
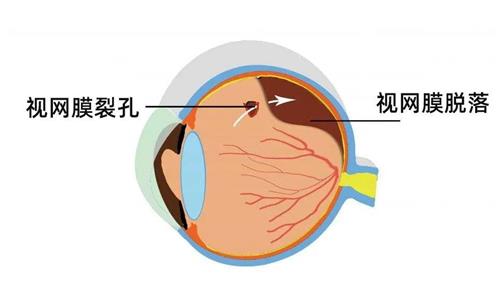
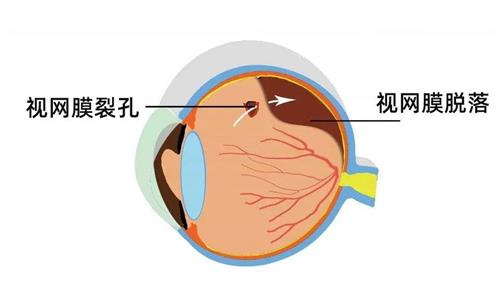
散瞳和扩瞳是眼科检查中用于获取更精细屈光数据的方法,但美国医疗体系对此持谨慎态度。
这一现象背后涉及医疗理念、文化观念及实际操作的复杂性。
一、美国为何对散瞳和扩瞳持谨慎态度?
1. 散瞳可能带来的副作用
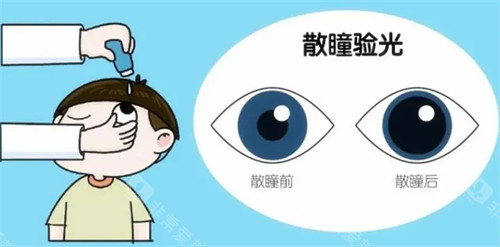
散瞳药物(如阿托品、托吡卡胺)通过麻痹睫状肌扩大瞳孔,虽然能消除调节性近视的干扰,但可能引发畏光、视力模糊等副作用。
部分医生认为,这些症状可能持续数小时甚至数天,影响患者日常生活。
此外,散瞳后眼压短暂升高可能对视神经造成潜在风险,尽管研究显示风险较低,但仍引发部分医生的担忧。
2. 医疗资源分布不均
美国医疗资源分布不均,部分地区医生缺乏散瞳检查的经验和技术,导致患者难以获得标准化服务。
例如,偏远地区可能因设备或人员不足,无法提供安心有效的散瞳检查。
3. 医疗决策的个体化
美国医疗体系强调个体化决策,医生需根据患者具体情况评估散瞳的必要性。
例如,对于成年患者,若调节功能稳定且无假性近视风险,医生可能优先选择不散瞳验光。
4. 文化和观念因素
美国社会对药物副作用的关注度较高,患者和医生均倾向于避免不必要的医疗干预。
此外,替代检查方法(如雾视法)的普及,也降低了散瞳的优先级。
二、散瞳验光与不散瞳验光的区别
1. 原理差异
散瞳验光:通过药物麻痹睫状肌,消除调节功能,获取静态屈光度。适用于儿童、青少年及调节功能异常者,可正确区分真性近视与假性近视。
不散瞳验光:在自然瞳孔状态下进行,依赖患者自主调节,结果可能受调节痉挛或疲劳影响。适用于成年人或需快速检查的场景。
2. 适用人群
散瞳验光:
12岁以下儿童(因睫状肌调节能力强)
远视患者及调节功能异常者
需正确诊断的初次配镜者
不散瞳验光:
18岁以上成年人(调节功能稳定)
需快速获得结果的职场人群
常规复查或框架眼镜调整者
3. 检查精度
散瞳验光:误差范围在±0.25D以内,可检测隐性远视和调节痉挛导致的假性近视。
不散瞳验光:误差可达±0.50D,可能高估近视度数或低估远视度数。
4. 改善时间
散瞳验光:
短效散瞳剂(如托吡卡胺):视力24小时内改善。
长效散瞳剂(如阿托品):视力需20天左右完全改善。
期间可能出现畏光、视近模糊等症状。
不散瞳验光:无改善期,检查后即可正常用眼。
5. 应用场景
散瞳验光:
初次配镜或视力波动大时需精细诊断。
排查眼底病变、白内障等潜在眼部问题。
不散瞳验光:
常规视力检查或快速配镜。
结合角膜地形图提高正确性。
三、如何权衡散瞳与不散瞳的利弊?
儿童及青少年:建议每年进行散瞳验光,以排除假性近视并监测屈光变化。
成年人:若调节功能稳定且无特殊需求,可优先选择不散瞳验光。
特殊情况:远视患者、调节功能异常者或需精细诊断者,应遵医嘱选择散瞳验光。
四、散瞳验光后的注意事项
避免强光刺激:散瞳后瞳孔扩大,需佩戴太阳镜或遮阳帽。
禁止驾驶:视近模糊可能影响操作能力,建议由他人陪同。
定期复查:散瞳后需等待调节功能改善,再进行复验以确保数据正确。
科学选择,守护视力健!
美国对散瞳和扩瞳的谨慎态度,反映了医疗决策中风险与收益的平衡。散瞳验光与不散瞳验光各有优劣,选择何种方式需结合患者年龄、屈光状态及用眼需求。
无论采用何种方法,定期进行视力检查并遵循医嘱,是保护眼睛健康的关键。